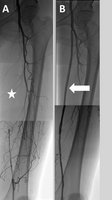
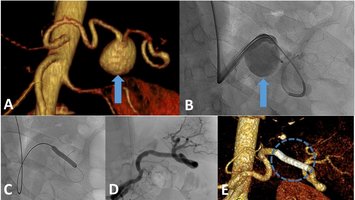
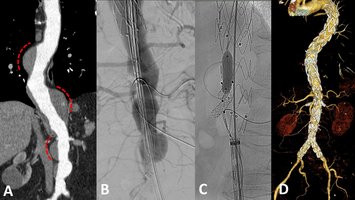
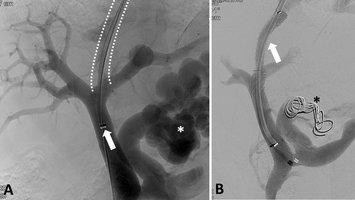
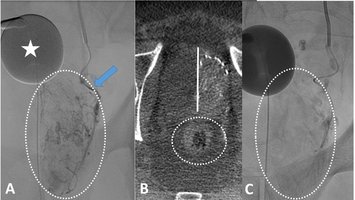
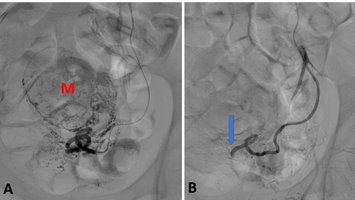
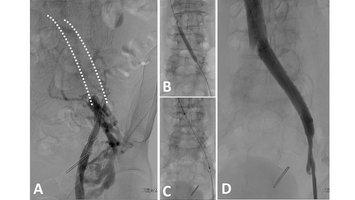
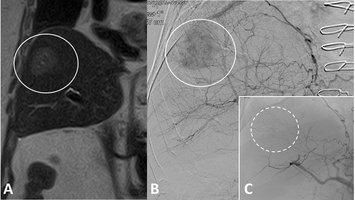
Die interventionelle Radiologie ist eine recht junge, rasant wachsende Subspezialisierung innerhalb der Radiologie und verkörpert deren „therapeutischen Arm". Mithilfe von bildgebender Steuerung (zum Beispiel Angiografie) werden eine Vielzahl von Krankheiten therapiert. Hierzu zählen beispielsweise die Eröffnung von verschlossenen Gefäßen (pAVK, Schlaganfall), Ausschaltung von krankhaft erweiterten Gefäßen (Aneurysma) oder der Verschluss von Gefäßen („Embolisation“, etwa bei Blutungen, Tumoren, Prostatahyperplasie (PAE), Uterusmyomen (UAE) und Kniegelenksarthrose (GAE)). Für unsere Dialysepatienten führen wir die Wiedereröffnung dysfunktionaler Shunts (Shunt-PTA) durch oder implantieren getunnelte Langzeitdialysekatheter (Dermerskatheter). Im Rahmen der Behandlung von onkologischen Erkrankungen bieten wir die (ambulante) Implantation von Portkathetern an, verschließen blutende Tumoren minimal-invasiv (Embolisation) oder therapieren Tumoren von Lunge, Leber und Niere durch Mikrowellen- oder Radiofrequenzablation.
Auch können Gewebeproben gewonnen oder Abszesse drainiert werden, wobei häufig die Computertomografie für eine hochpräzise Steuerung des Eingriffs Anwendung findet. Allen interventionell-radiologischen Eingriffen gemein ist deren minimal-invasiver Charakter, das heißt, die Eingriffe werden häufig in Lokalanästhesie und ohne größere Schnitte durchgeführt: Blutverluste werden minimiert und die Dauer des Krankenhausaufenthaltes sowie die Erholungsphasen nach dem Eingriff sind kurz. In unserem Institut bieten wir für unsere Patienten ein großes Spektrum interventionell-radiologischer Eingriffe an. Exemplarisch möchten wir im Folgenden einige der von uns behandelten Krankheiten bzw. Verfahren vorstellen.
Einen vollständigen Überblick über unser Leistungsspektrum finden sie hier.
Bei Fragen können Sie uns gern ansprechen.
Sekretariat
Frederic Hoffmann
Tel.: 0451 585-1451
Fax: 0451 585 1971-1450
frederic.hoffmann@sana.de