Die Adipositaschirurgie hat aufgrund ihres Erfolgs in den vergangenen Jahren weltweit rasant zugenommen. In den USA ist sie der häufigste Wahleingriff bei Erwachsenen geworden.
Außer der langfristigen Gewichtsabnahme ist zunehmend der positive Effekt auf das metabolische Syndrom in den Mittelpunkt gerückt, das als Hauptrisikofaktor für koronare Herzkrankheiten gesehen wird. Es ist charakterisiert durch abdominelle Fettleibigkeit, Bluthochdruck, veränderte Blutfettwerte und Insulinresistenz. Die Remission oder deutliche Besserung des Diabetes Mellitus, des Bluthochdruckes und der Fettstoffwechselstörung zwischen 70 und 90 Prozent je nach OP-Verfahren haben zum neuen Ausdruck "metabolische Chirurgie" geführt.
Adipositaschirurgische Verfahren kommen gemäß der deutschen Leitlinie der chirurgischen Arbeitsgemeinschaft für Adipositastherapie in Betracht bei einem BMI über 40 kg/m2 oder einem BMI über 35 kg/m2 mit einer oder mehreren adipositasassozierten Folge- oder Begleiterkrankungen, wie zum Beispiel Diabetes Mellitus Typ II. Bei Patienten mit Diabetes Mellitus Typ II und einem BMI zwischen 30 und 35 kg/m2 kann im Rahmen von wissenschaftlichen Studien eine Operation erwogen werden.
Medizinische Schwerpunkte
Verfahren der Adipositaschirurgie
 +
+Copyright: Medtronic GmbH
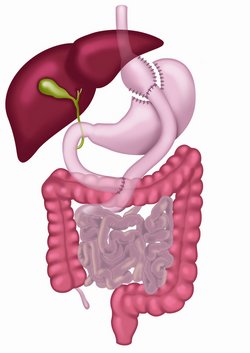
Mittlerweile ist die Schlauchmagenoperation der in Deutschland am häufigsten durchgeführte Eingriff. Bei der Schlauchmagenbildung oder Sleeve-Resektion wird der Magen über seine gesamte Länge verschmälert und dadurch das Magenvolumen erheblich reduziert. Beim Schlauchmagen wird das Magenvolumen auf ca. 100 ml verkleinert. Bei der minimal-invasiven, das heißt in der Schlüssellochtechnik vorgenommenen Operationen, werden über 80% des großen gewölbten Magenteils (Fundus und Corpus) entfernt, sodass ein schlauchförmiger Restmagen übrig bleibt.
Es kann nur noch wenig auf einmal gegessen werden und nach wenigen Bissen fühlen sich die Patienten satt.
Genauso wichtig ist die hormonelle Umstellung: Im entfernten Fundus wird das Hormon Ghrelin gebildet, das für das Hungergefühl verantwortlich ist.
 +
+Copyright: Medtronic GmbH
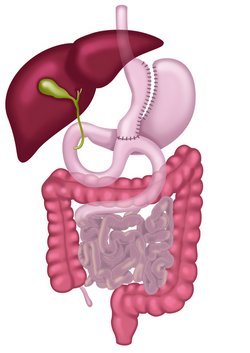
Die zweithäufigste Operation ist der proximale Roux-Y-Magenbypass. Hier wird durch eine Klammernaht der Magen in eine kleine Magentasche (Pouch) und einen Restmagen getrennt. Die Nahrungsmenge, die zu einer Mahlzeit aufgenommen werden kann, wird reduziert. Zudem kommt es zur Reduzierung der Verwertung der gegessenen Nahrung: Der Dünndarm wird so umgeleitet, dass die Verdauungssäfte aus Leber und Bauchspeicheldrüse später auf die Nahrung treffen.
Dadurch wird die Verdauung und Aufnahme von Nahrungsmitteln vermindert. Oft wird es als ein kombiniertes Verfahren bezeichnet, das Restriktion und partielle Malabsorption vereint.
Der Magenbypass wird derzeit als Goldstandard der Adipositaschirurgie bezeichnet. Für die Bypassoperation liegen Daten seit über 25 Jahren vor, so dass alle neuere Verfahren gegen diese Ergebnisse verglichen werden.
 +
+Copyright: Medtronic GmbH
Der Omega-loop-Bypass ist eine spezielle Form der Magenbypass-Operation, bei der nur eine neue Verbindung (Anastomose) zwischen dem Magenpouch und dem Dünndarm hergestellt wird. Aus diesem Grund wird diese Bypassform international auch One-Anastomosis-(„Mini“) Gastric-Bypass (OAGB/MGB) genannt.
Im Rahmen der Operation wird am Mageneingang eine schlauchförmige etwa 30 ml fassende Tasche (Magenpouch oder Vormagen) gebildet. Der Hauptteil des Magens wird ausgeschaltet, verbleibt jedoch im Patienten. Der Magenpouch wird anschließend mit einer Dünndarmschlinge über eine kalibrierte Anastomose verbunden, wobei eine bestimmte Strecke des Dünndarms (etwa 200cm) von der Nahrungspassage ausgeschlossen wird. Bei dieser Operation wird der Dünndarm nicht durchtrennt.
Der Hauptmechanismus für den Gewichtsverlust ist die Nahrungsrestriktion. Hormonale Veränderungen (GLP-1, PYY, Ghrelin) und eine milde Malabsorption von Fett durch Gallensäure-Re-Absorption in der zuführenden Darmschlinge unterstützen die Gewichtsabnahme und verbessern die Insulinausschüttung.
Durch dieses Verfahren wird adipositas-bedingte Komorbiditäten insbesondere ein Diabetes sehr effektiv behandelt. Die Langzeitdaten beim Gewichtsverlust zeigen für den Omega-Loop-Bypass einen Vorteil von zehn bis 15 Prozent gegenüber dem Roux-Y-Magenbypass.
Der Nachteil dieses Verfahrens ist der Gallenreflux. Das Risiko der ulzerösen Komplikationen (Geschwürbildung) einschließlich Blutungen und Stenosen (Engstellung) im Bereich zwischen Magen und Dünndarm ist relativ hoch. Auch ist fraglich, ob der dauerhafte Gallensäurenreiz eine Entartung der Schleimhaut hervorrufen kann. Aus diesem Grund sollte das Verfahren nur bei Patienten mit einem Alter über 40 Jahren eingesetzt werden. Etwa 10% der Patienten mit Omega-Loop-Bypass benötigen eine Revisions-Operation zur Beseitigung des Reflux.
Aus diesem Grund gilt aktuell der Roux-Y-Magenbypass immer noch als Standardoperation in der Adipositaschirurgie. Gründe, die den Chirurgen dazu bewegen den Omega-Loop-Bypass als Operation zu wählen können eine massiv vergrößerte Leber oder extrem enge Verhältnisse im Bauchraum während der Operation sein, was die Durchführung einer zweiten Darmverbindung erschwert.
Aus diesem Grund werden Patienten vor der Durchführung einer Magenbypassoperation sowohl über den Roux Y- Magenbypass als auch über den Omega-Loop-Bypass aufgeklärt, da die Entscheidung über die Verfahrenswahl häufig vom intraoperativen Befund abhängig ist.
Die Magenbypassoperation wird laparoskopisch über 4-5 kleine Einstiche in die Bauchdecke durchgeführt. Vor der Operation ist eine zweiwöchige Eiweiß/Flüssigphase einzuhalten. Ziel ist die Verkleinerung der Fettleber und Verminderung des Fettes im Bauchraum. Ihre Unterstützung ist für eine schneller und sicherer durchführbare Operation wichtig. Zudem führt eine präoperative Gewichtsreduktion von ca. 5 % des Körpergewichtes zu einer besseren langfristigen Gewichtsabnahme.
Eine Änderung des Essverhaltens und daraus resultierend des Lebensstils ist wie bei jedem adipostiaschirurgischen Eingriff für den Erfolg unabdingbar Eine lebenslange Supplementation von Vitaminen und Spurenelementen ist erforderlich, um Mangelerscheinungen vorzubeugen.
 +
+Copyright: Medtronic GmbH
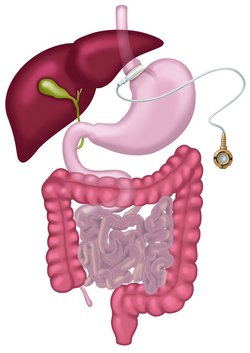
Bei der Magenband-Operation (Abbildung) wird ein verstellbares Silikonband um den oberen Teil des Magens gelegt, sodass oberhalb des Magenbandes eine kleine Magentasche (Pouch) entsteht mit einem Füllvolumen von ca. 20 ml. Da die kleine Magentasche nur wenig Nahrung benötigt, bis sie gefüllt ist, wird ein Sättigungsgefühl bei fester Kost schneller erreicht.
Das Magenband ist über einen Schlauch mit einem Befüllungszugang (Port) verbunden, das unter der Haut im Bereich des rechten unteren Rippenbogens platziert wird. Über diesen Zugang kann durch Auffüllen oder Entleeren von Flüssigkeiten das Magenband enger oder weiter gestellt werden.
Bei diesem Verfahren wird die Nahrungspassage im Verdauungstrakt, außer der beabsichtigten Verzögerung, nicht verändert.
Unzureichende Gewichtsabnahme oder andere Probleme, wie zum Beispiel das Verrutschen (Slippage) eines Magenbandes, können einen Verfahrenswechsel in ein anderes adipositaschirurgisches Verfahren nötig machen.
Umwandlungsoperationen sind technisch oft schwieriger als Ersteingriffe.
Wir verfügen über langjährige Erfahrung in der Umwandlung von der mittlerweile weitgehend verlassenen vertikalen Gastroplastik (Mason-OP) in einen Roux-Y-Magenbypass, die zum Beispiel durch Klammernahtsprengung oder eine sogenannte Outlet-Stenose notwendig werden kann.
Auch bieten wir Umwandlungsoperationen von zum Beispiel Magenbandexplantation und Verfahrenswechsel zu einem Schlauchmagen oder Magenbypass an.
Um Sie bestmöglichst beraten zu können, bitten wir Sie möglichst alle Ihnen vorliegenden Unterlagen (OP-Bericht, Bericht einer aktuellen Magenspiegelung, Krankenhaus-Entlassbericht, etc.) zum Sprechstunden-Termin mitzubringen.

